Souvenez-vous, en septembre 2019, Agnès Buzyn lançait le Pacte de refondation des urgences. 12 mesures pour remédier à la souffrance des soignants hospitaliers et réformer les urgences. Au programme de ce plan : la mise en place d’un Service d’Accès aux Soins pour informer et orienter les patients en fonction de leurs besoins. Il était prévu pour mi-2020. Un peu ambitieux… et c’était sans compter l’arrivée du COVID-19. Et puis, finalement l’épidémie a de nouveau montré la saturation du système de santé, renforçant le besoin d’agir rapidement. Le Ségur de la santé a alors pointé le bout de son nez. Signé le 21 juillet 2020, sa mesure 26 a pour objectif d’enfin concrétiser le SAS. Décryptage et planning,… pour de bon cette fois-ci ?
Vous ne l’avez certainement pas raté, le Ségur de la santé a été lancé le 25 mai, en urgence suite à l’épidémie de COVID-19. En effet, malgré la mobilisation incontestable des soignants, cette crise a montré de nouveau les défaillances du système de santé.
Alors il était temps de retrousser ses manches : investir pour un nouveau système de santé et revaloriser les métiers.
50 jours après, les conclusions étaient tirées, pour faire émerger 4 grands piliers :
- Transformer les métiers et revaloriser ceux qui soignent
- Définir une nouvelle politique d’investissement et de financement au service des soins
- Simplifier radicalement les organisations et le quotidien des équipes
- Fédérer les acteurs de la santé dans les territoires, au service des usagers
Malgré les crispations et le doute des acteurs de santé quant aux décisions et au pouvoir d’agir, certaines mesures sont déjà lancées.
Parmi elles, la mesure 26, du pilier 4 a retenu notre attention : concrétiser le Service d’Accès aux Soins (vous l’aurez deviné).
L’instruction du 24 juillet 2020, relative aux attendus pour la désignation de projets pilotes expérimentateurs du SAS, témoigne de sa mise en route. Elle vise à identifier les territoires pilotes qui expérimenteront un dispositif de SAS. Et ce, dès l’automne 2020.
Et sinon, c’est quoi le Service d’Accès aux Soins ?
Le Service d’Accès aux Soins, ou SAS, doit permettre à chacun d’accéder rapidement à des soins non programmés.
L’objectif ? En finir avec les inégalités sociales et territoriales de santé, en favorisant une réponse de soins rapide face à un besoin urgent.
Et ainsi renforcer encore plus la structuration territoriale des soins, la coordination interprofessionnelle et le développement de l’exercice coordonné.
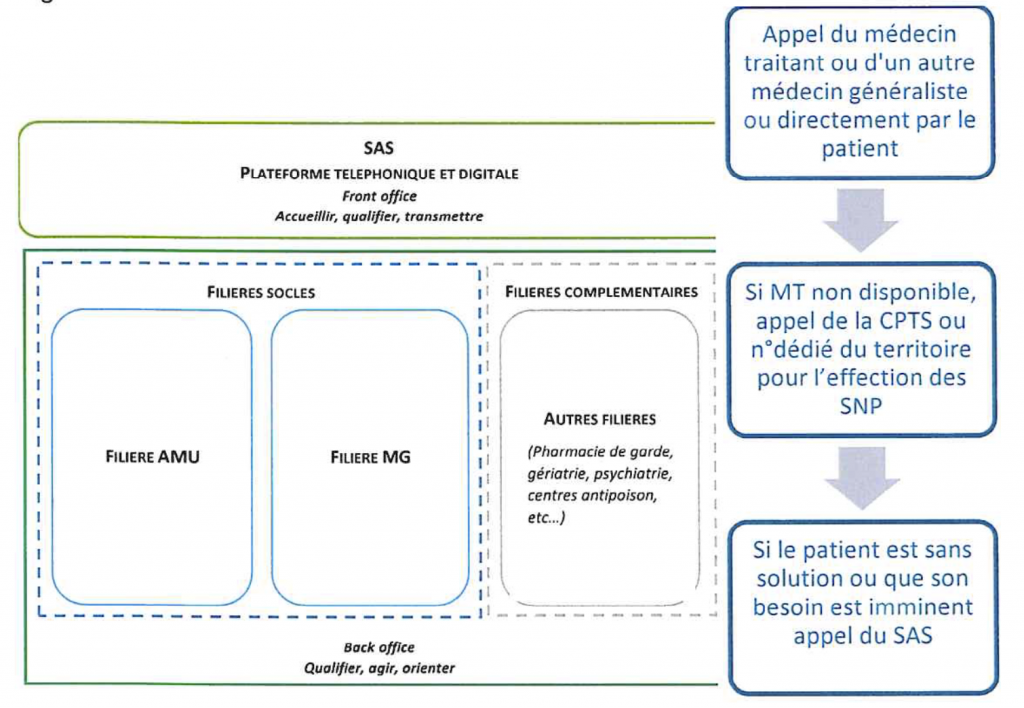
Pour cela, le SAS repose sur :
- Une plateforme numérique. Le patient accèdera à une information rapide en santé et en soins non programmés : offre de soins sur le territoire et prise de rendez-vous en ligne. Cette plateforme est nationale. Toutefois, les outils déployés localement pourront y être intégrés.
- Une régulation médicale téléphonique territoriale. Elle seraéployée localement, pour toute situation d’urgence ou tout besoin de soins non programmés. Voilà l’objet de l’expérimentation d’organisations ville-hôpital des projets pilotes. La régulation téléphonique doit fonctionner 24h/24, 7j/7. La réponse est fonction de l’urgence et du besoin du patient : conseil médical ou paramédical, orientation, rendez-vous sous 48h avec un généraliste, accès à une téléconsultation…
Par exemple :
« Son médecin traitant n’étant pas disponible, Louise recherche un médecin pour une consultation non programmée à la suite d’une réaction allergique non grave. Elle se connecte à l’application « service d’accès aux soins » depuis son smartphone et trouve un rendez-vous en ligne dans les 24 heures avec un médecin généraliste près de chez elle. »
Le SAS sera ainsi accessible partout en France et à toute heure, pour répondre à toute demande soins ou question.
Le SAS associe ainsi la régulation médicale de l’aide médicale urgente et de la permanence des soins ambulatoires (PDSA) – réalisée aujourd’hui par le SAMU 15, et une régulation médicale assurée par la médecine de ville pour les soins de ville non programmés.
Des expertises sanitaires complémentaires pourront intégrer le SAS, pour apporter une réponse transversale (exemples : régulation médicale psychiatrique, pédiatrique, gériatrique, toxicologique, médico-sociale).
Le SAS, quel planning ?
Première étape : transmission de la note de cadrage aux ARS. C’est chose faite avec la parution de cette instruction en juillet 2020.
Depuis, il revient aux ARS d’identifier des territoires pilotes qui expérimenteront un dispositif de SAS. Les Agences ont jusqu’au 30 septembre pour identifier ces projets et les transmettre à la Direction Générale de l’Offre de Soins (DGOS).
À son tour, le 15 octobre, la DGOS sélectionne les pilotes qu’elle juge en capacité de déployer le SAS expérimental.
Pour les heureux élus, l’aventure commence. Mais il faut faire vite et mettre en place, d’ici à la fin de l’année, une organisation et des outils adaptés, répondant aux services socles qui constituent le SAS. En janvier 2021, ils seront logiquement tous opérationnels.
Pendant ce temps, les ARS accompagnent et évaluent les projets pilotes, dans l’optique d’une généralisation en fin d’année 2021/début 2022.
En parallèle, la première version de la plateforme digitale nationale verra le jour en décembre 2020. Les pilotes pourront alors tester l’efficacité de l’accès de la population à l’information et la prise de rendez-vous rapide.
Cette plateforme permettra également à un professionnel de santé d’adresser un patient à un autre spécialiste, service ou établissement.
Lorsque des outils locaux existent, l’interopérabilité sera de mise, pour ne pas se substituer à ce qui fonctionne déjà sur le territoire.
Comment sont choisis les projets pilotes ?
Les projets pilotes du Service d’Accès aux Soins seront choisis selon plusieurs conditions :
- Le projet est porté par le SAMU et des acteurs de la médecine de ville. Ils élaborent ensemble un projet médical partagé.
- La coordination et des partenariats sont déjà bien engagés entre la médecine de ville et les professionnels de l’urgence hospitalière.
- Le territoire dispose d’une CPTS, ou d’un projet de CPTS, qui a un rôle pivot. La coordination déjà effective est un atout considérable pour accompagner le déploiement rapide d’un SAS.
- L’organisation de la permanence des soins ambulatoires les soirs, week-ends et jours fériés, est efficace.
- Le SAMU et les différents services de secours collaborent étroitement.
Le projet est porté conjointement par les acteurs de la médecine de ville et le SAMU, sans pour autant que le SAS ne soit hospitalier. La principale condition de réussite du SAS est l’engagement des médecins libéraux.
Quels outils devront déployer les projets pilotes ?
Comme évoqué précédemment, tout l’objectif de cette expérimentation est de proposer une organisation de régulation médicale efficace, qui répond continuellement aux besoins de soins urgents.
Les projets des pilotes de SAS comprendront alors :
- Une régulation d’aide médicale urgente, accessible 24h/24, 7j/7. Elle pourra orienter les patients vers un service d’urgence ou déclencher le SMUR, le Service Départemental d’Incendie et de Secours (SDIS) ou même un transporteur sanitaire privé.
- Une régulation de médecine générale, 24h/24, 7j/7. Elle sera articulée avec la PDSA, avec la possibilité d’un rendez-vous en ville en moins de 48h.
- La délivrance de conseils médicaux.
- L’orientation vers la pharmacie de garde.
De plus, les sites pilotes pourront utiliser la plateforme digitale nationale. Elle donnera notamment, au patient, un accès unique aux différents sites de prise de rendez-vous en ligne.
Mais, quid des territoires qui utilisent déjà des outils pour la prise de rendez-vous ou pour l’organisation des soins non programmés ? Soyez rassurés, un travail sera fait pour intégrer ces outils avec la plateforme SAS.
La plateforme Entr’Actes (d’ailleurs mentionnée dans l’instruction) est un outil parfaitement adapté pour dynamiser les relations entre régulations hospitalière et libérale.
En effet, vous êtes déjà nombreux à avoir adopté Entr’Actes pour faciliter le lien et la coordination au quotidien (merci !).
Ses fonctions d’adressage et de suivi de la prise en charge au travers du cahier numérique sont plus qu’indispensables. De plus, de réelles dynamiques ont été déployées entre la ville et l’hôpital.
La plateforme digitale nationale ne va en aucun cas le remplacer. Un outil tel qu’Entr’Actes constituera l’une des briques fonctionnelle et interprofessionnelle de cette plateforme, selon les territoires où il est déjà déployé. Elle sera ainsi modulée en fonction des territoires et des outils déjà existants, qui pourront l’intégrer.
Comment sera financé le Service d’Accès aux Soins ?
C’est là où le bât blesse pour le moment. Aucun modèle de financement n’a été défini pour assurer la pérennité du Service d’Accès aux Soins.
Le Ministère s’engage à le faire d’ici à l’automne, en collaboration avec l’Assurance Maladie, pour ainsi prendre en charge :
- la rémunération des médecins généralistes régulateurs,
- la formation des médecins régulateurs,
- la rémunération des soins non programmés et des opérateurs qui coordonnent,
- les charges administratives et logistiques.
Vous exercez au sein d’une CPTS ou vous êtes en projet ? Vous êtes déjà bien engagés dans une collaboration étroite avec l’hôpital, voire avec les services d’urgences ? Manifestez-vous auprès de votre ARS (soit dit en passant, elle pense peut-être déjà à vous ;)). Créez le Service d’Accès aux Soins qui correspondra à votre pratique et sera adapté aux besoins de la population de votre territoire.
D’ailleurs, nous pouvons vous accompagner pour le créer. N’hésitez pas à nous contacter 😉